Tasas de mortalidad
Los médicos de MZRH incluyeron un complete de 196 pacientes con EPTB clínicamente presunta y todos dieron su consentimiento para participar en este estudio, como se muestra en la Fig. 1. Después de la clasificación de los pacientes, 11 no fueron clasificables y fueron excluidos, lo que dejó 185 participantes en el estudio, de los cuales 113 (61%) fueron clasificados como con TBEP y 72 (39%) como sin TB. Los principales diagnósticos distintos de la tuberculosis fueron neoplasias malignas (29%), enfermedades cardiovasculares (17%) y otras enfermedades infecciosas (17%). En el grupo de tuberculosis, el 54% estaban infectados por el VIH, el 39% eran VIH negativos y el 7% tenía un estado serológico desconocido. En el grupo sin tuberculosis, las cifras correspondientes fueron del 46%, 50% y 4%, respectivamente.
Después de excluir del análisis a los pacientes que se perdieron durante el seguimiento, encontramos una tasa de mortalidad basic del 40% en los 85 pacientes del grupo con tuberculosis y del 41% en los 54 pacientes del grupo sin tuberculosis. Para los pacientes reclutados como pacientes hospitalizados, las tasas de mortalidad correspondientes fueron del 60% y el 55%, respectivamente.
Grupos con tuberculosis versus grupo sin tuberculosis
Los pacientes que murieron en el grupo de tuberculosis eran significativamente mayores que los que sobrevivieron (mediana 32 años frente a 41 años, vivos frente a muertos, respectivamente, OR 1,04 (IC 1,00-1,08)), y los hombres contribuyeron más a la tasa de mortalidad que las mujeres ( 77 % frente a 23 %, respectivamente, OR 3,66 (IC 1,39–9,59)), como se muestra en la Tabla 1. Tanto en el grupo con tuberculosis como en el grupo sin tuberculosis, los pacientes hospitalizados tuvieron tasas de mortalidad mucho más altas, y sólo un paciente de ambos grupos murió después de ser reclutado en el departamento de pacientes ambulatorios. No hubo diferencias significativas en la seropositividad del VIH entre los que sobrevivieron o murieron en el grupo con o sin tuberculosis.
El cultivo de micobacterias fue positivo en 22/85 (26%) casos de tuberculosis.
En el grupo sin tuberculosis, 12/54 (22%) recibieron ATT, pero no se encontraron diferencias significativas en las tasas de mortalidad entre los que recibieron ATT y los que no.
Los pacientes con tuberculosis que presentaron manifestaciones distintas de la adenitis tuvieron una tasa de mortalidad más alta que los casos de adenitis, lo que contribuyó al 79% de los casos que murieron (OR 5,08 (IC 1,87-13,81)), como se muestra en la Tabla 1. Los sitios de TB con mayor tasa de letalidad fueron peritonitis con 7/10 (70%), TBP con afectación extrapulmonar 5/9 (56%) y afectación multiorgánica 5/9 (56%). Los siete casos de adenitis tuberculosa que murieron tenían comorbilidades graves.
Las comorbilidades se agruparon en «sin comorbilidad» y «cualquier comorbilidad» presente. Los pacientes con tuberculosis con alguna comorbilidad tuvieron probabilidades estadísticamente significativas más altas de morir (OR 3,16 (IC 1,03–9,59)). Entre los pacientes con tuberculosis que murieron, 5 (15%) no tenían comorbilidad y 29 (85%) tenían alguna comorbilidad. Entre los que sobrevivieron las cifras correspondientes fueron 18 (35%) y 33 (65%).
Entre los infectados por VIH en el grupo de tuberculosis, el 33% (15/46) tenía recuentos de CD4 actuales disponibles (media 185, rango 31-360). En el grupo sin tuberculosis, el número correspondiente fue del 28% (7/25, media 279, rango 86-415). No hubo diferencias estadísticamente significativas en los recuentos de CD4 entre los grupos con tuberculosis/sin tuberculosis o entre los que sobrevivieron/murieron. Las cargas virales no se informaron en los registros hospitalarios electrónicos y, por lo tanto, no estaban disponibles.
En el grupo de TB, el 13% (6/46 de los infectados por VIH) declararon un estado serológico desconocido o negativo al ser incluidos en el estudio, pero dieron positivo.
Pacientes con tuberculosis que no reciben ATT
En el grupo de TB, un complete de 22/85 (26%) pacientes no recibieron ATT. Entre estos, 15/22 murieron, lo que contribuyó al 44% de la mortalidad en el grupo de tuberculosis (OR 4,96 (IC 1,74-14,13)), como se muestra en la Tabla 1. El diagnóstico de tuberculosis fue confirmado por nuestro estándar de referencia compuesto.
Entre estos 22 casos, cuatro (18%) fueron casos confirmados de tuberculosis y 18/22 (82%) fueron posibles casos de tuberculosis. Entre los casos confirmados el 75% (3/4) fallecieron y el 67% (12/18) fallecieron en el grupo de posible tuberculosis. La tasa de letalidad en el grupo posible fue del 40% (2/5) para pleuritis, 100% (5/5) para peritonitis, 57% (4/7) para adenitis, 67% (2/3) para PTB con EPTB, 100% (1/1) por afectación multiorgánica y 100% (1/1) por otra (quiste en stomach).
Pacientes hospitalizados versus pacientes ambulatorios
No hubo diferencias en la edad, el sexo o el estado serológico del VIH de los pacientes reclutados como pacientes hospitalizados en comparación con los reclutados como pacientes ambulatorios en ambos grupos, como se muestra en la Tabla 2.
Hubo significativamente más casos sin adenitis entre los pacientes hospitalizados en comparación con los pacientes ambulatorios tanto en el grupo de TB (OR 46,00 (IC 11,45–184,3)) como en el grupo sin TB (OR 8,89 (IC 2,34–33,91)), como se muestra en la Tabla 2. Las formas de tuberculosis no adenitis más comunes entre los pacientes hospitalizados con tuberculosis fueron pleuritis (18/55, 33%), peritonitis (9/55, 16%) y afectación multiorgánica (9/55, 16%). Los pacientes con tuberculosis que fueron reclutados como pacientes hospitalizados tenían significativamente más comorbilidades que los reclutados como pacientes ambulatorios, como se muestra en la Tabla 2.
Factores asociados a la mortalidad
Un modelo de regresión logística para la mortalidad de los pacientes con tuberculosis encontró que el sexo masculino y el hecho de ser reclutado en el departamento de hospitalización eran los factores significativos asociados con la mortalidad (odds ratio ajustado 4,24 (IC 1,16-15,49) y 57,32 (IC 4,04-813,1)), como mostrado en la tabla 3. Al excluir del análisis el departamento variable (pacientes hospitalizados/ambulatorios), el único issue significativo fue no recibir ATT (OR ajustado 5,08 (IC 1,38–18,65)), también se muestra en la Tabla 3.
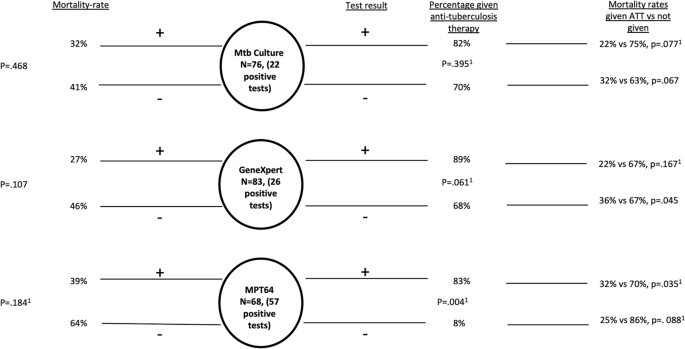
Confirmación bacteriológica por diversos métodos de diagnóstico y mortalidad.
Cifra 2 muestra la correlación de la confirmación bacteriológica por cultivo, GeneXpert y la prueba MPT64 con el inicio de ATT y la mortalidad. Las tasas de mortalidad no fueron diferentes entre los casos confirmados bacteriológicamente y clínicamente confirmados. Period menos possible que un resultado negativo en la prueba MPT64 condujera al inicio de ATT en comparación con el cultivo de micobacterias o GeneXpert. El inicio de ATT se asoció con una menor mortalidad entre los casos confirmados por la prueba MPT64 (tasa de mortalidad del 32% frente al 70%, terapia administrada versus no administrada con una prueba MPT64 positiva, respectivamente, p = 0,035).
Casos de tuberculosis, resultados de pruebas diagnósticas y tasa de mortalidad. A la izquierda se muestra el resultado de la prueba y la correlación con la mortalidad. Las tasas de mortalidad no fueron diferentes entre los casos confirmados bacteriológicamente y clínicamente confirmados. A la derecha se muestran los resultados de las pruebas, la correlación con el inicio de la terapia antituberculosa (ATT) y la mortalidad. Period menos possible que un resultado negativo en la prueba MPT64 condujera al inicio de ATT en comparación con el cultivo de micobacterias o GeneXpert. El inicio de ATT se asoció con una menor mortalidad entre los casos confirmados por la prueba MPT64. Los pacientes se perdieron durante el seguimiento y se excluyeron los resultados de las pruebas no válidos. N = número de casos que tuvieron un resultado de prueba válido (positivo/negativo) y no se perdieron durante el seguimiento. 1Prueba exacta de Fisher, otros valores de p Chi cuadrado.